バッグを越えて:輸血セットの包括的なガイド
Jul 22,2025
I.輸血セットの紹介
輸血は、ドナーからレシピエントの血流への血液または血液成分を移動することを含む命を救う医療処置です。
輸血の旅、そしてその結果、それに使用されるデバイスの進化は何世紀にもわたっています。
現代医学では、輸血セットは不可欠なツールであり、さまざまな臨床シナリオで重要な役割を果たしています。
ii。標準輸血セットのコンポーネント
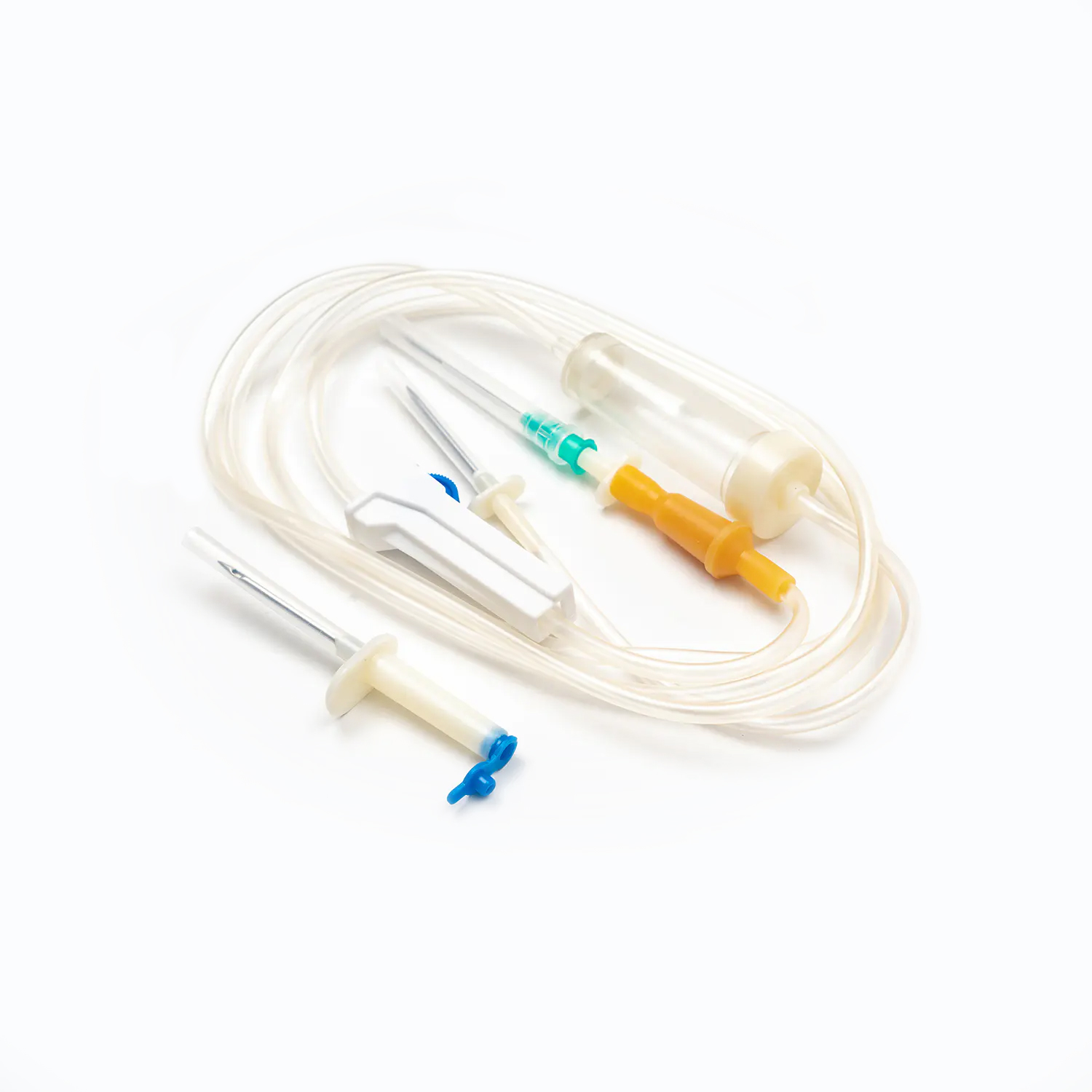
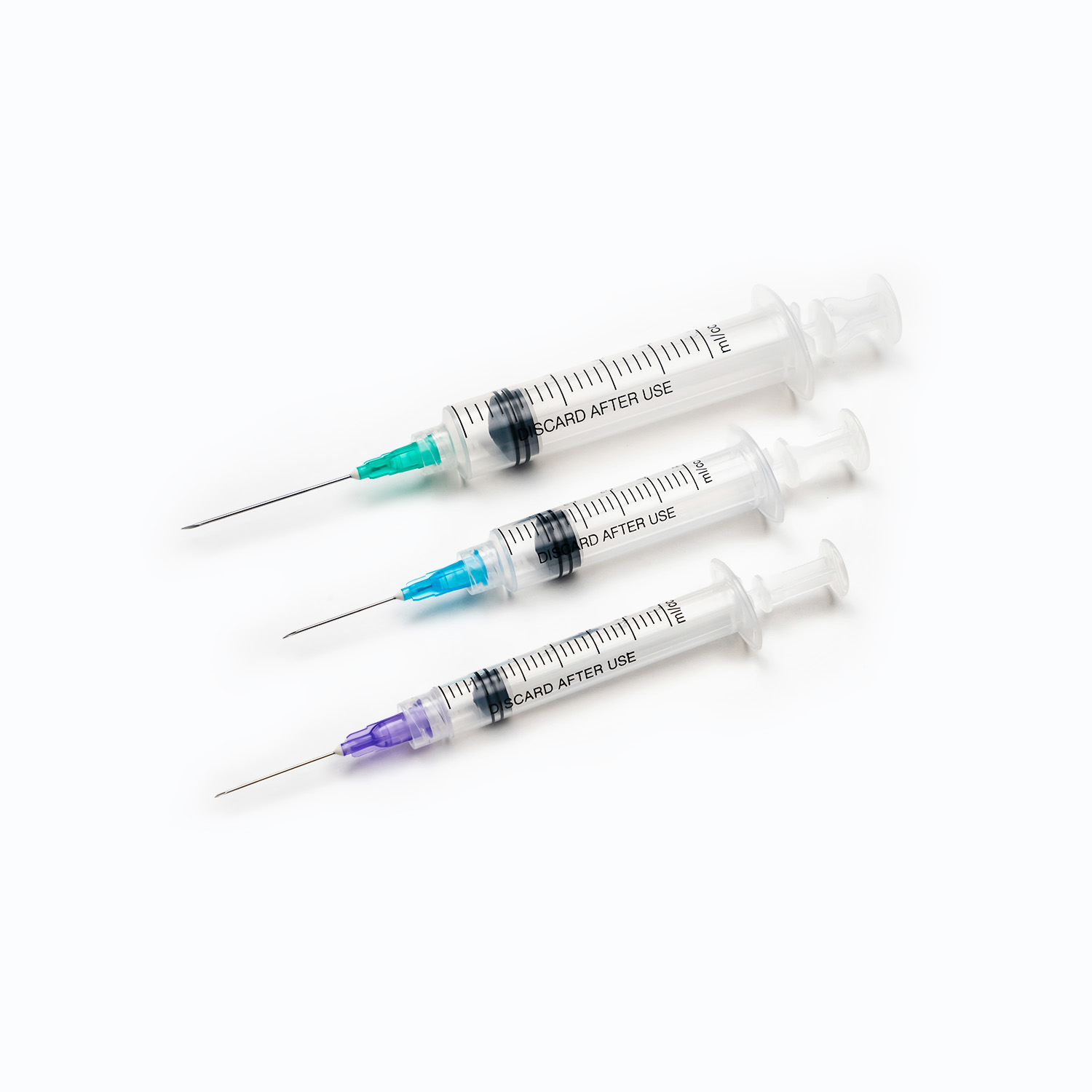
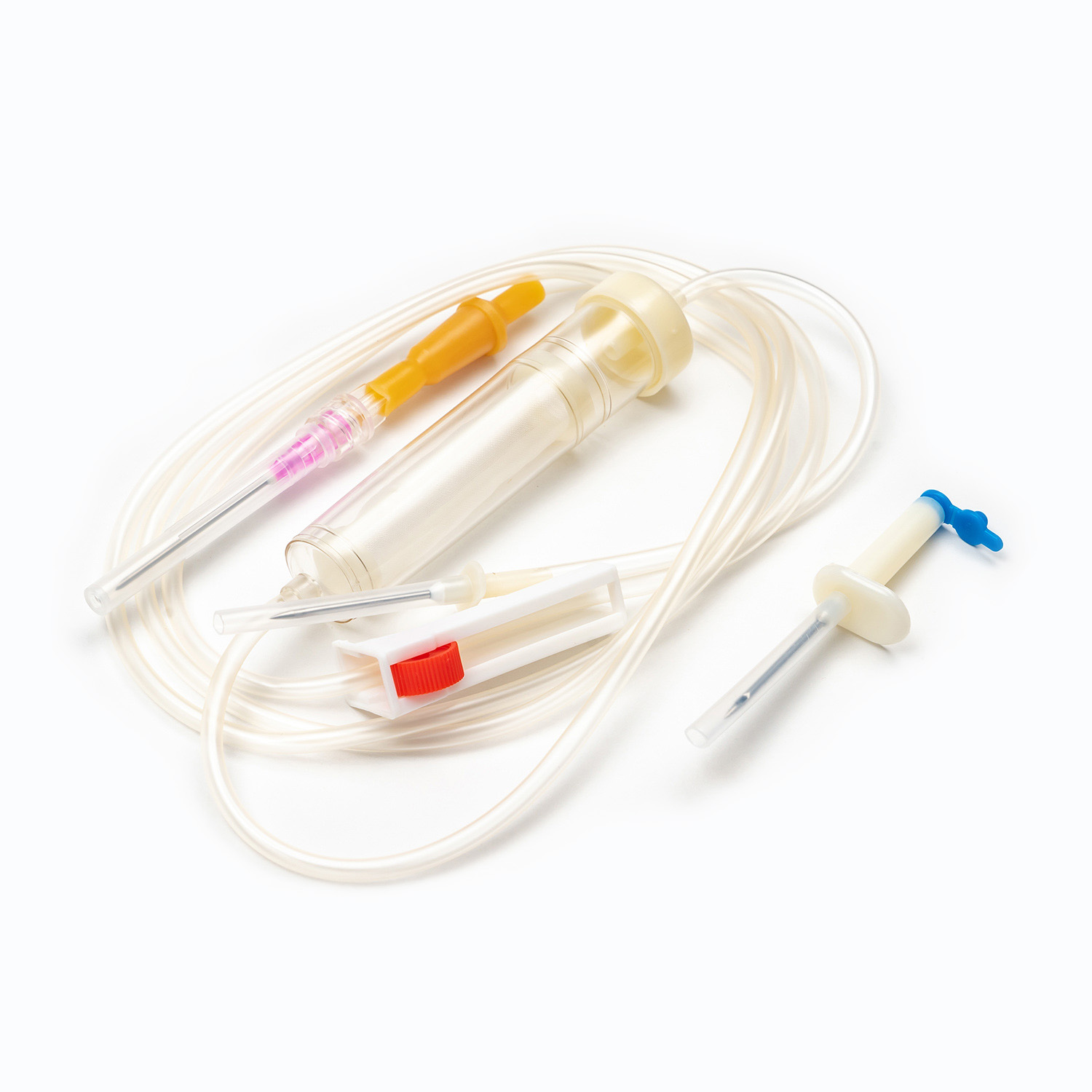
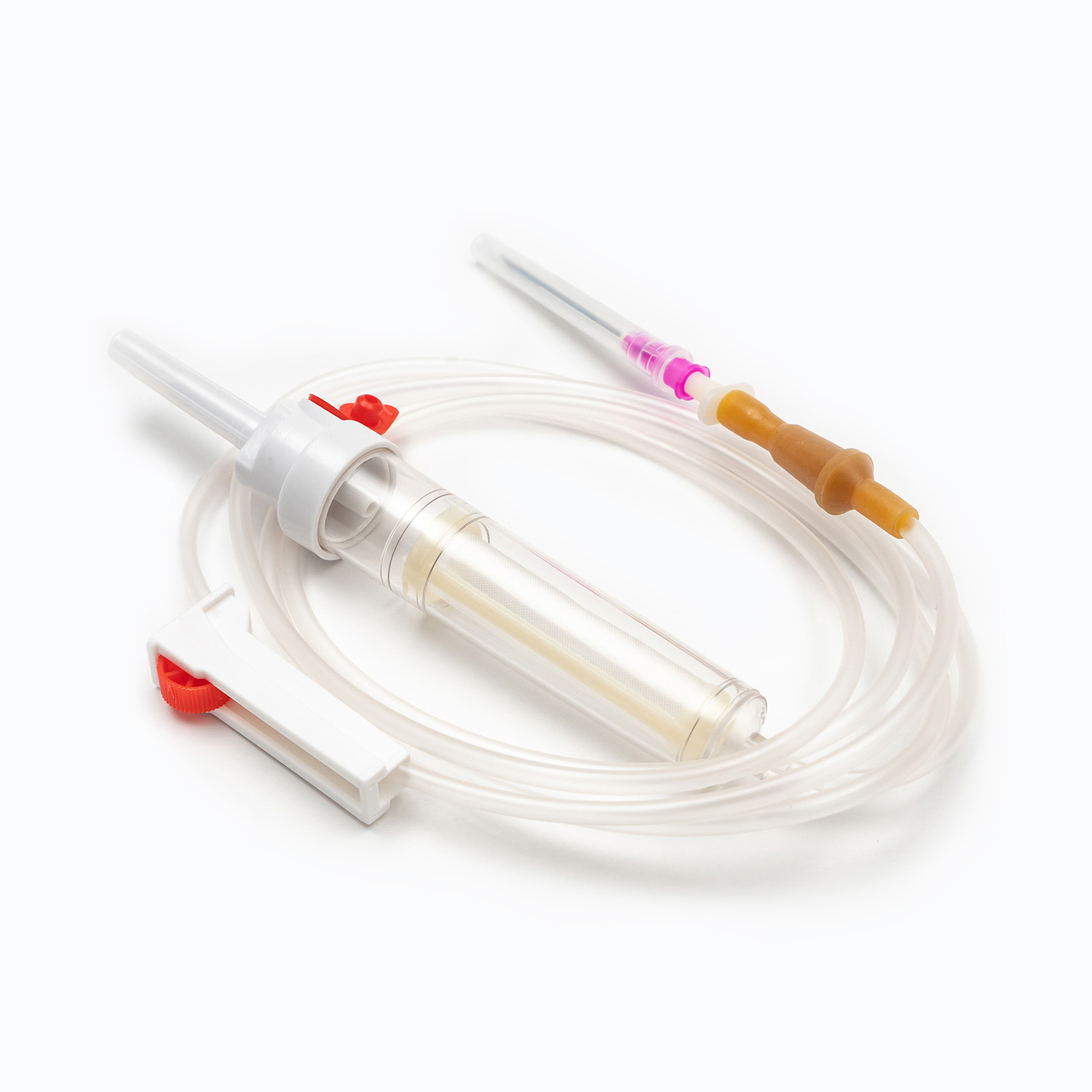
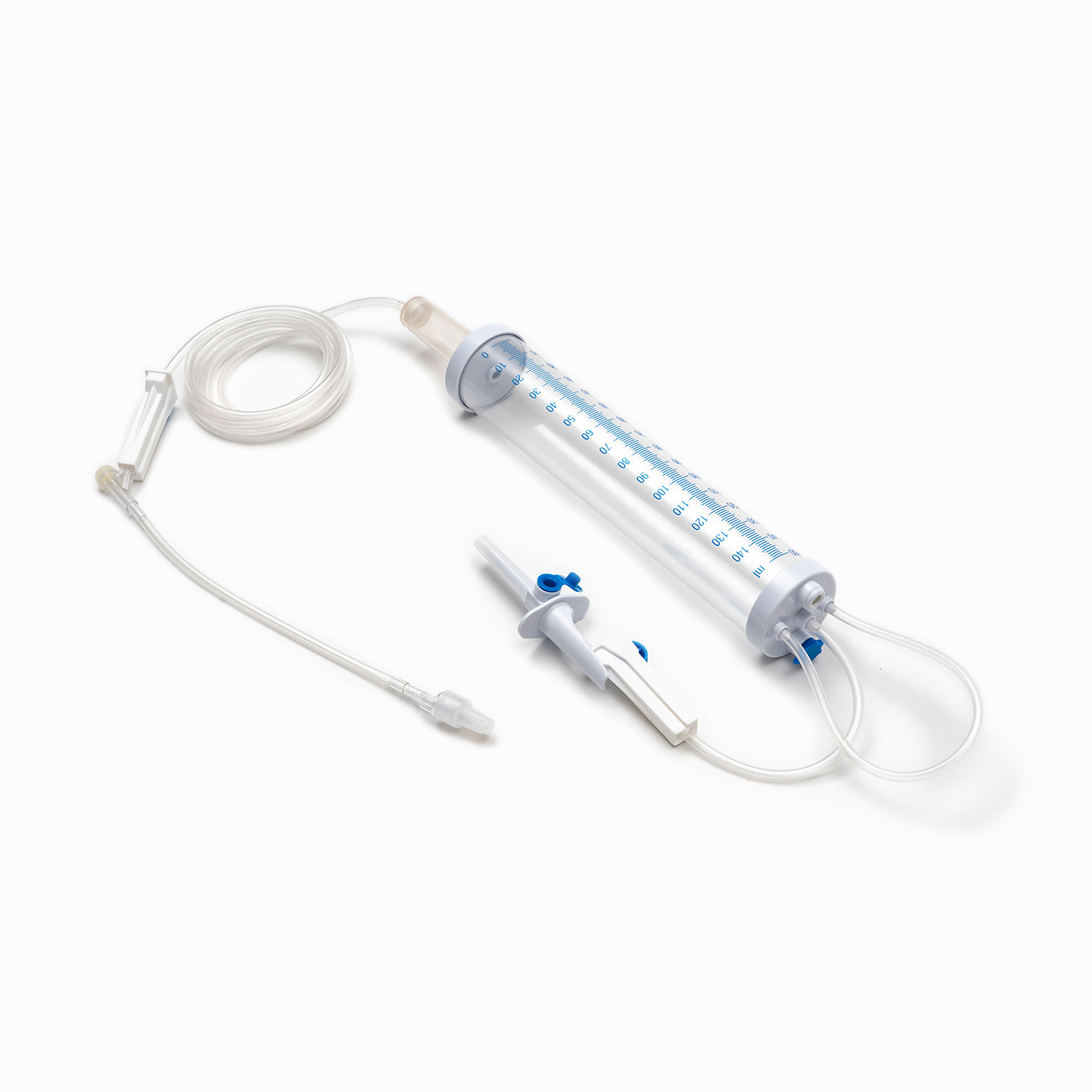
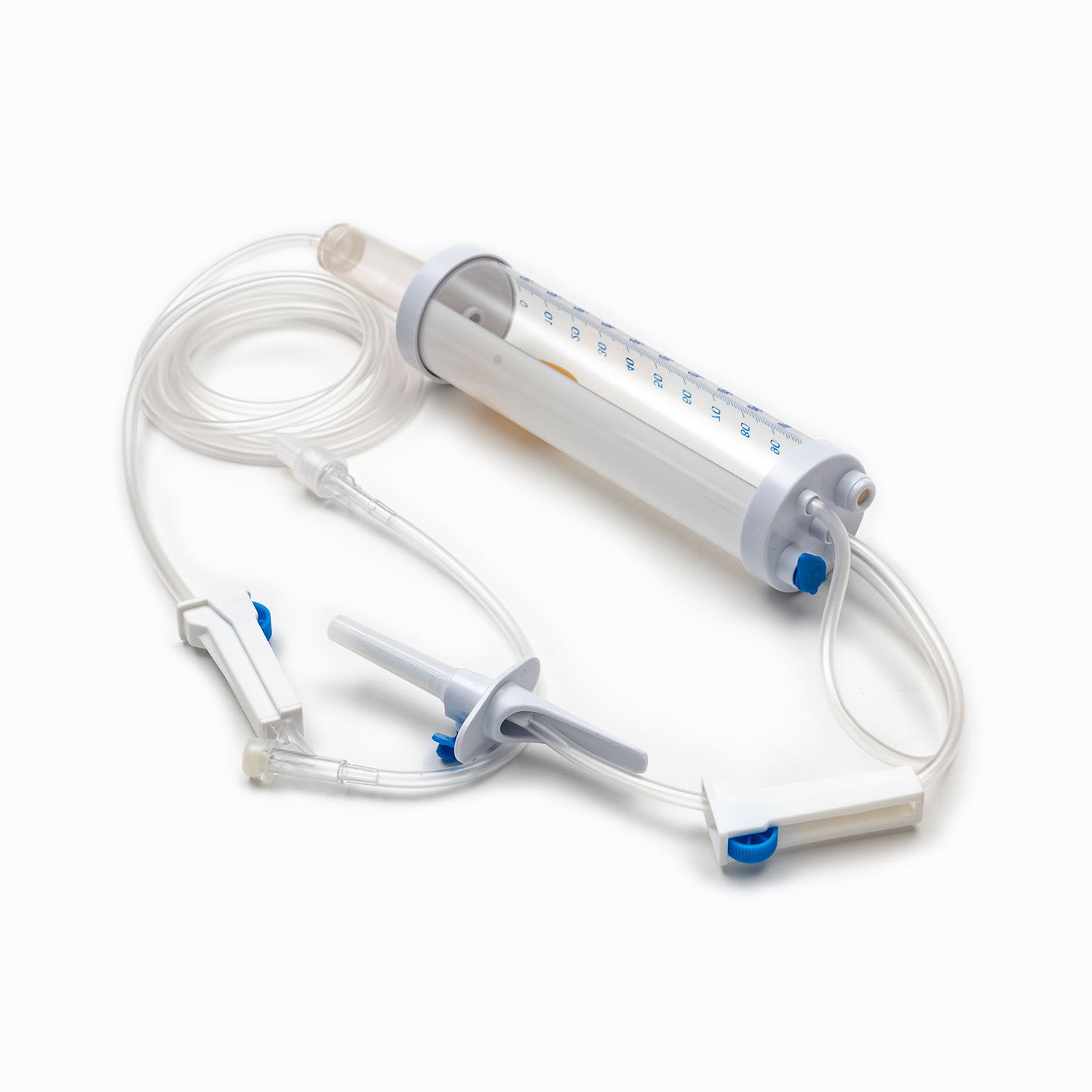
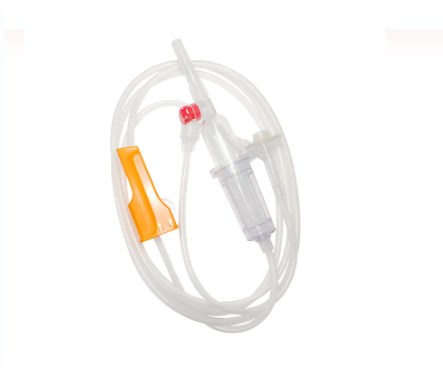
標準的な輸血セットは、一見単純に見えますが、精度と患者の安全のために設計された医療工学の驚異です。各コンポーネントは、血液製剤の効果的で不妊の送達を確保する上で重要な役割を果たします。
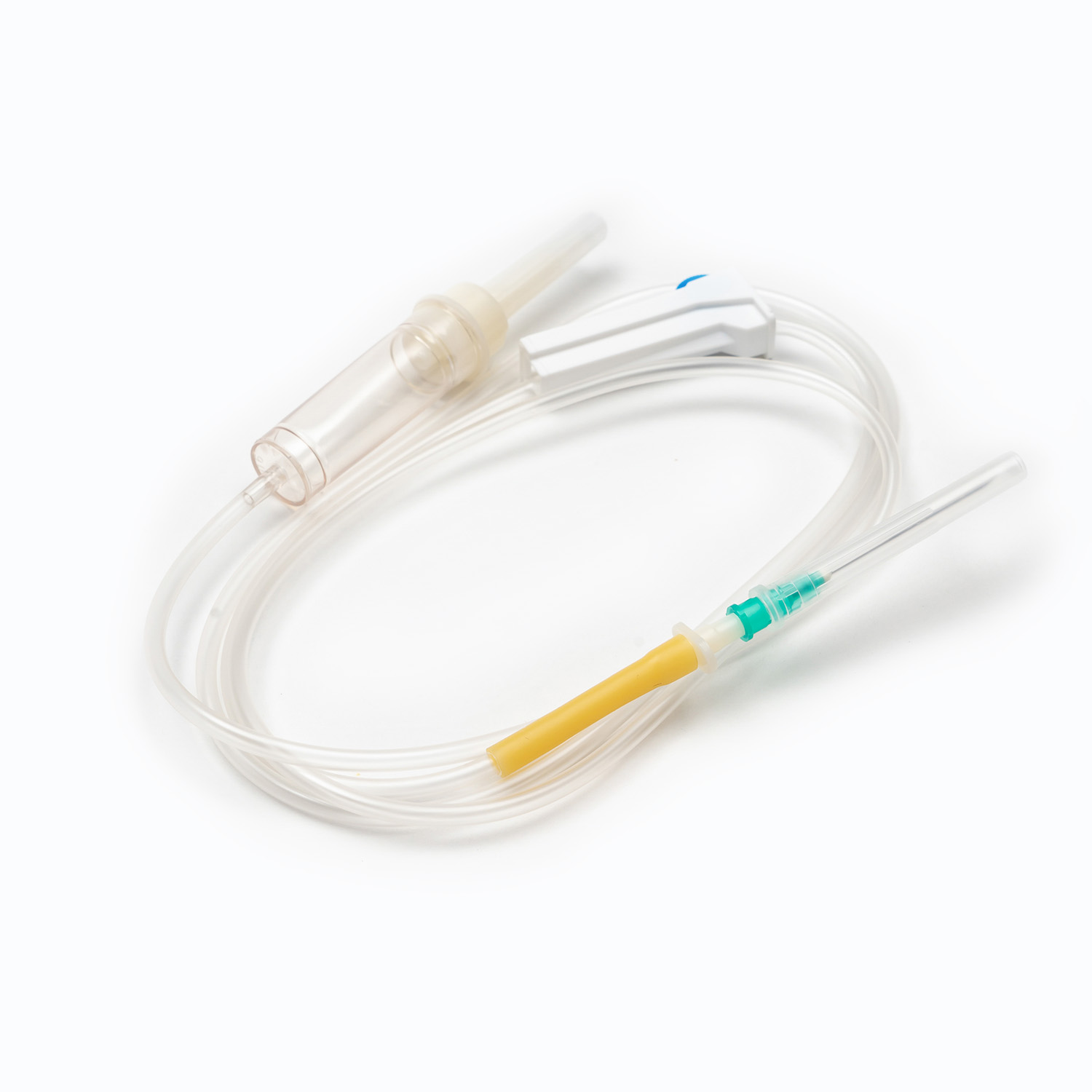
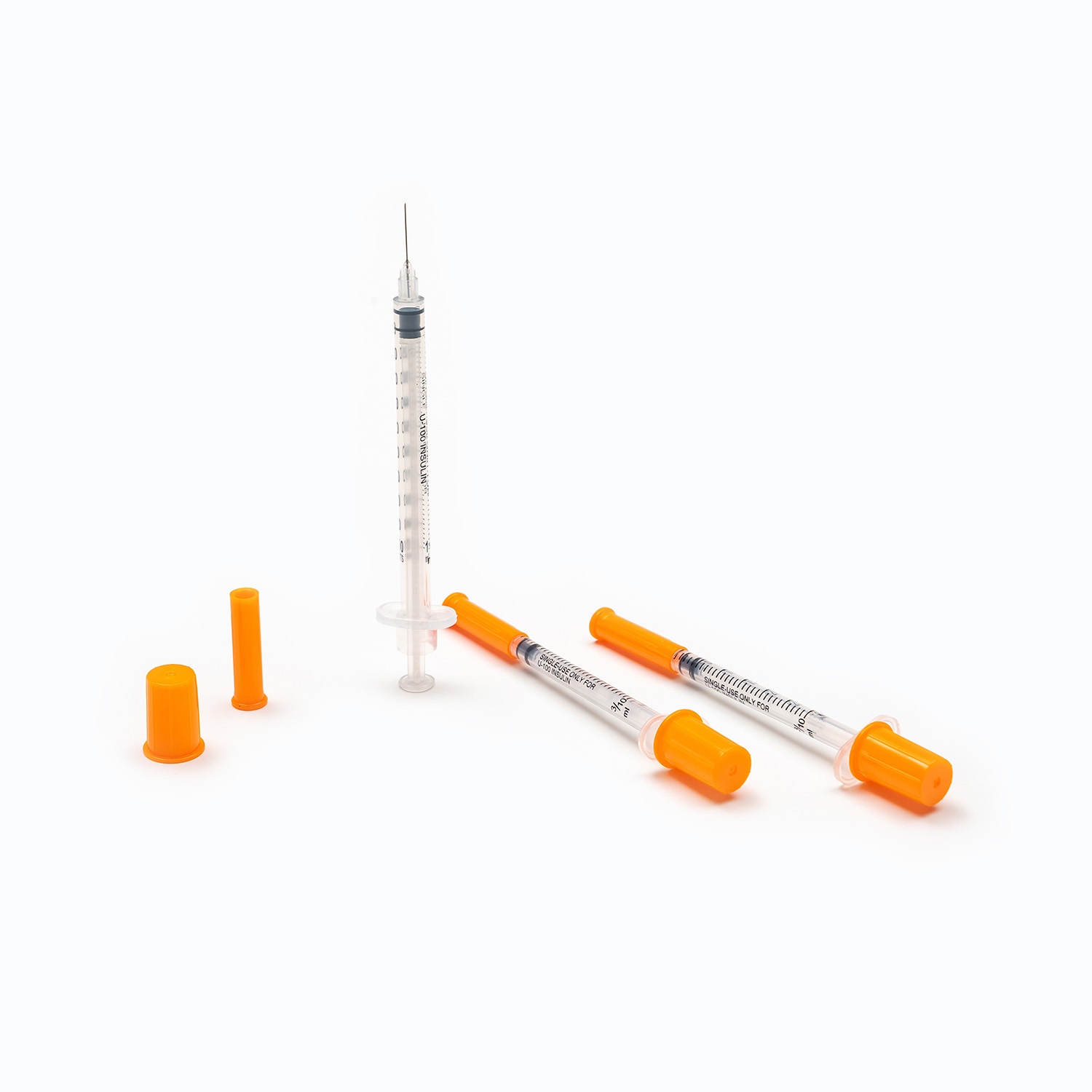
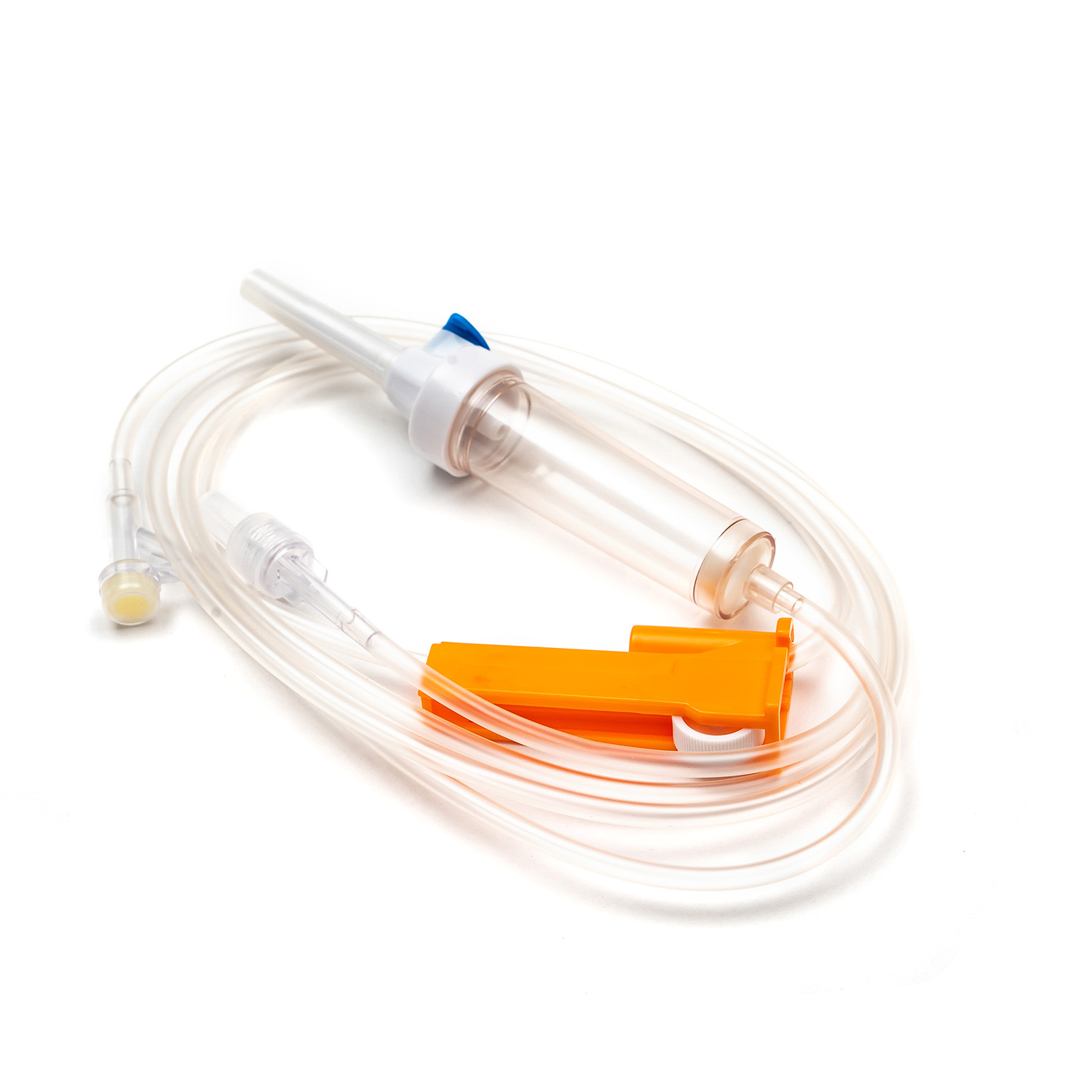
スパイク/ピアスデバイス
スパイク 、またはピアス装置は、輸血セットの上部にある硬くて鋭いプラスチック成分です。その主な機能は、血液袋のポートに安全かつ無視的に浸透することです。ぴったりとフィットするように設計されており、漏れを防ぎ、閉じたシステムを維持します。これは、血液製品の汚染を防ぐために重要です。
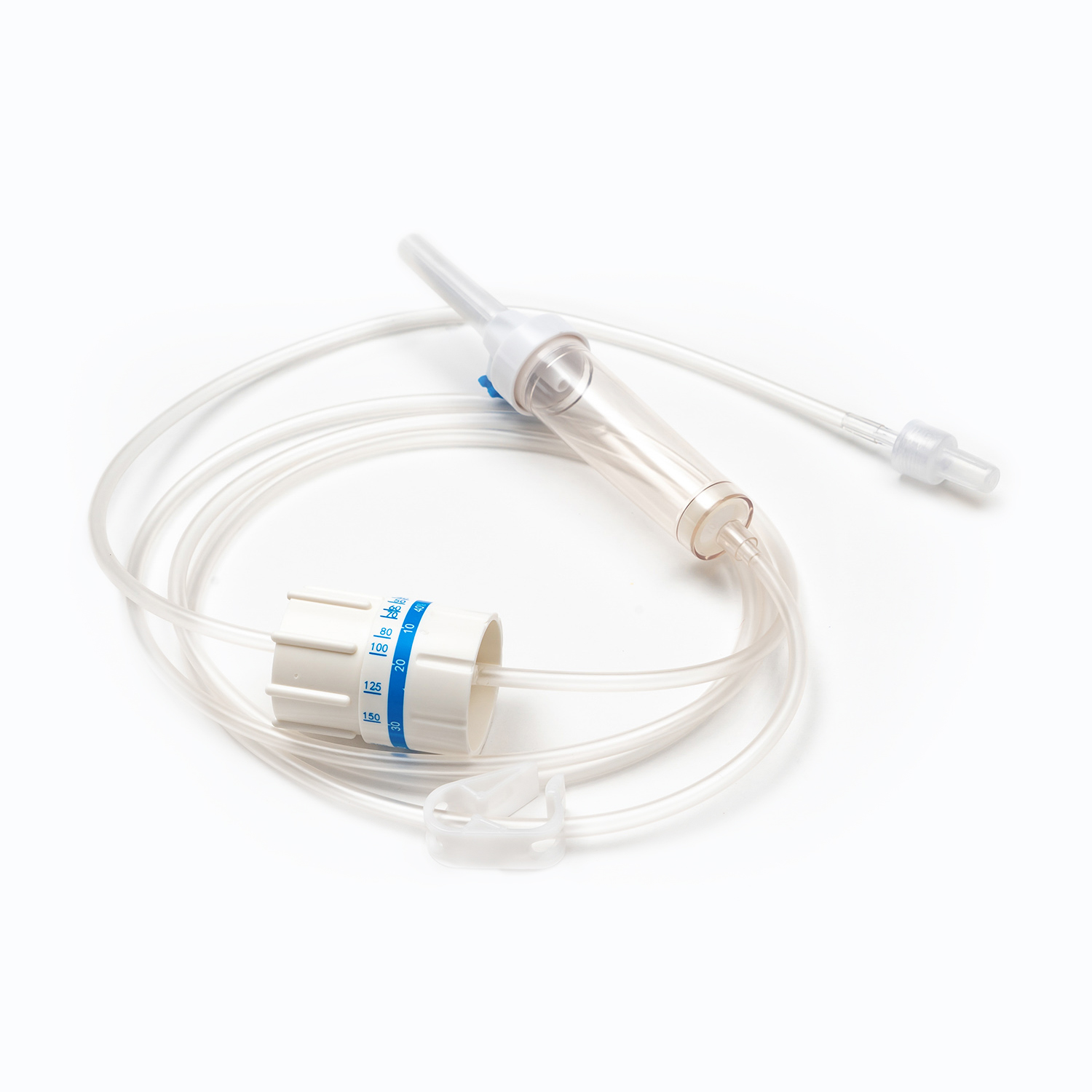
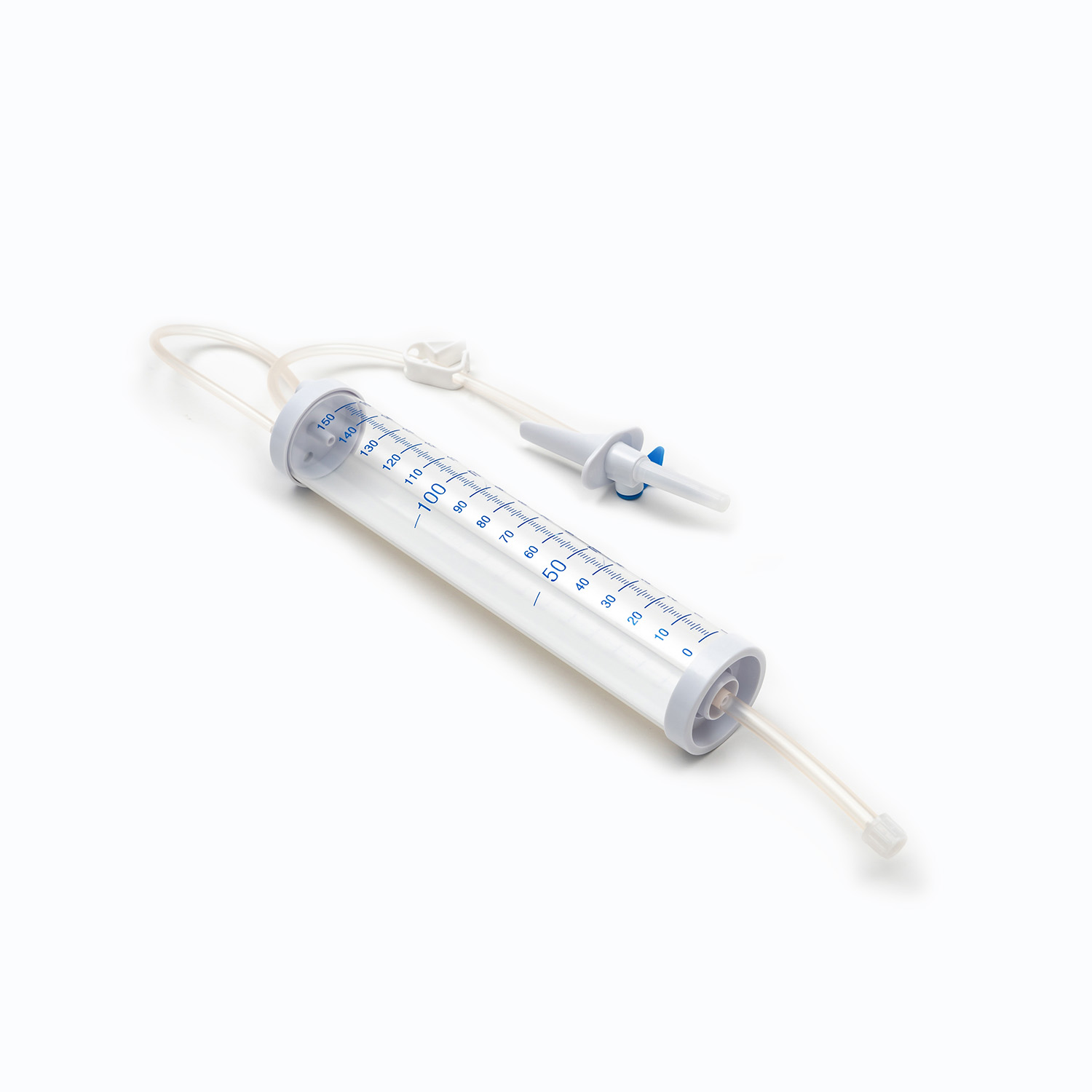
ドリップチャンバー
スパイクのすぐ下にあります ドリップチャンバー 透明で柔軟な電球です。このコンポーネントは、いくつかの重要な目的を果たします。
-
フローの視覚化: 医療専門家は血液の流れを視覚的に監視し、低下する速度を観察し、正しい注入速度の計算と維持に役立ちます。
-
エアトラップ: チャンバーは一時的な貯水池として機能し、血液袋から入る可能性のある小さな気泡を閉じ込め、患者に届かないようにします。
-
フィルター: 重要なことに、a フィルター ドリップチャンバーの底またはそのすぐ下に統合されています。このフィルターは通常aです Macropまたはeフィルター 毛穴のサイズがあります 170〜200ミクロン 。その重要な役割は、貯蔵された血液に形成された可能性のある粗雑な血栓、フィブリン鎖、または細胞凝集体を除去することです。これにより、これらの粒子が患者の循環に入るのを防ぎ、そこで微小塞栓症や肺の合併症を引き起こす可能性があります。
-
Macrodrip vs. Microdrip: ドリップチャンバーの設計は、ドロップ係数を決定することもでき、マクロドリップとマイクロドリップセットを区別します。
-
マクロドリップセット より大きな滴(10または15滴/mLなど)を供給し、比較的迅速な注入が望まれる場合、ほとんどの成人輸血に使用されます。
-
MicrodRipセット はるかに小さな滴(60滴/mLなど)を生成し、通常、小児患者、新生児、または非常に正確で遅い輸液率が必要な状況に予約されています。
-
-
チューブ
ドリップチャンバーから伸びるのは長さです 柔軟で透明なチューブ 。この医療グレードのチューブは、キンク耐性であるように設計されており、血液の連続的で遮るもののない流パスを保証します。その透明性により、血流の目視検査と、ライン内の気泡または血栓の検出が可能になります。
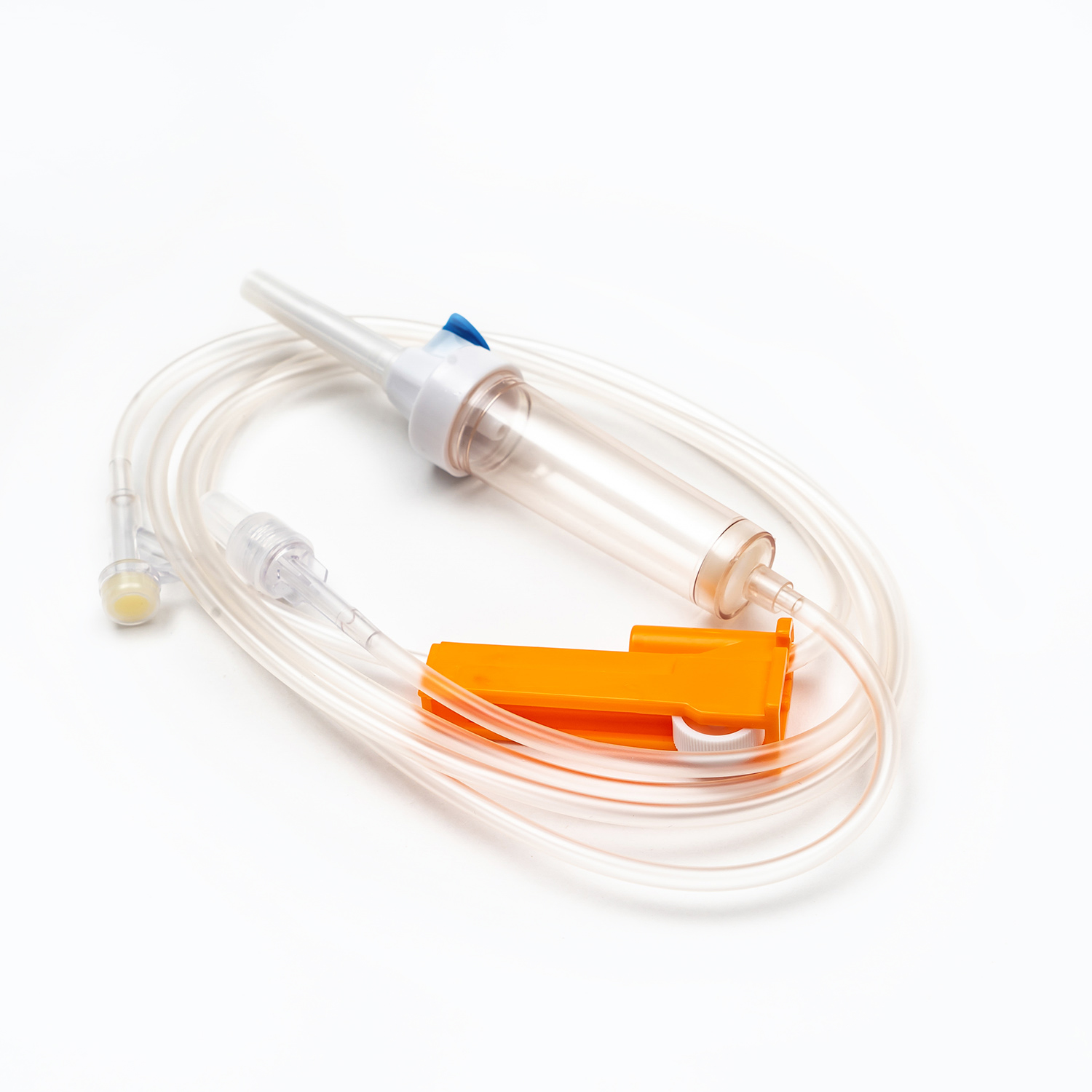
ローラークランプまたはスライドクランプ
チューブに沿って、 ローラークランプ またはa スライドクランプ 。これらのメカニズムは、血液の流量を制御するために不可欠です。
-
a ローラークランプ チューブに沿って小さなホイールを転がして徐々に圧縮することにより、流量を微調整できます。
-
a スライドクランプ オン/オフ機能または限られた数の固定流量を提供します。どちらのタイプも、必要に応じて輸血速度を開始、停止、または調整するための即時制御を提供します。
Yインジェクションサイト/アクセスポート
多くの輸血セットにはaが含まれます Yインジェクションサイト または アクセスポート 。多くの場合、自己封印のゴム製であるこのポートは、患者からメインラインを外しなくすることなく、通常の生理食塩水や薬物などの他の互換性のある液体の断続的または連続的な投与を可能にします。これは、輸血の前後にラインを洗い流すのに特に役立ちます。
Luer Lock Connector/Needle Freeコネクタ
チューブの遠位端にあります ルアーロックコネクタ またはa 針を含まないコネクタ .
-
A ルアーロックコネクタ 患者の静脈内(IV)カテーテルまたは延長セットに安全でねじれた付着を提供し、偶発的な切断を防ぎます。
-
針を含まないコネクタ IVアクセスに接続するために閉鎖された滅菌システムを維持しながら、医療従事者の針怪我のリスクを軽減するように設計されています。
エアベント(オプションが一般的)
すべてのセットに常に存在するとは限りませんが、 エアベント 硬い容器で使用するために設計されたセット(現在は血液ではあまり一般的ではありませんが)または重力流が真空を引き起こす可能性がある場合に、通常はろ過された、通常はろ過された、通常はろ過された開口部です。その目的は、空気が流体の出口として容器に入ることを可能にし、真空が形成され、継続的で妨げられていない血流が確保されるのを防ぐことです。柔軟なブラッドバッグの場合、バッグが空になると崩壊するため、通常、別のエアベントは必要ありません。
針(針を含まないシステムではない場合)
セットに針なしのコネクタが装備されていない場合、で終了します 針 (または1つを取り付けるためのポート)。 ゲージ (サイズ)静脈積み物のために選ばれた針の(サイズ)が重要です。輸血の場合、注入中の赤血球のせん断応力を最小限に抑え、溶血を引き起こす可能性のあるより速い流量を促進するために、より大きなゲージ針(成人の場合は18gまたは20g)が一般的に好まれます。
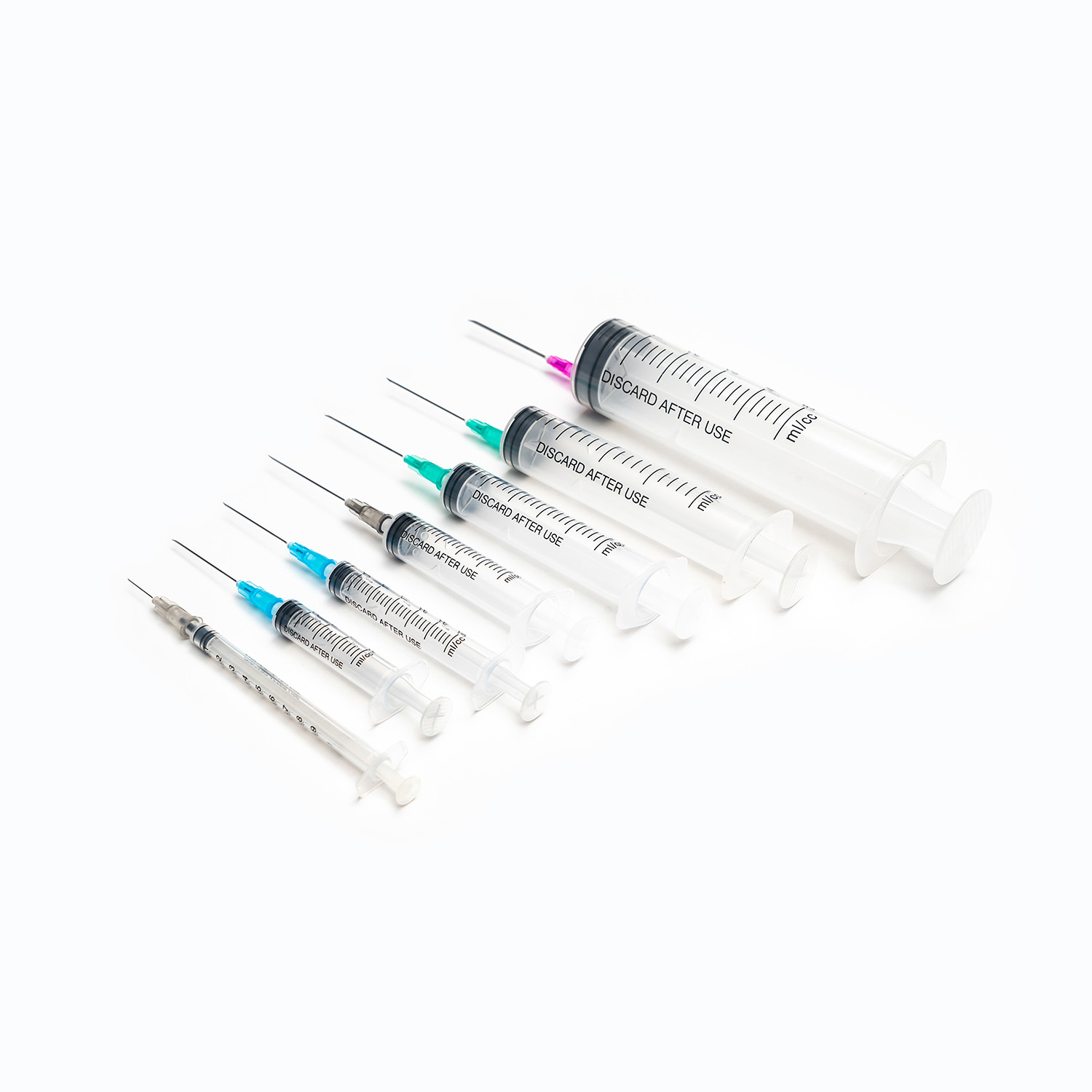
iii。輸血セットの種類(標準を超えて)
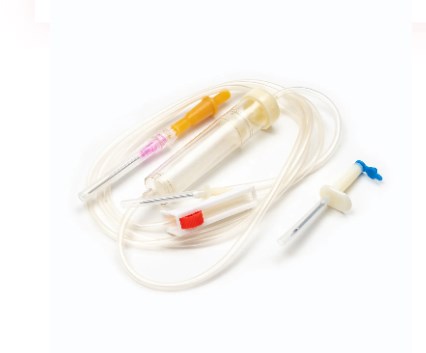
標準的な輸血セットは輸血のニーズの大部分に役立ちますが、特殊な臨床状況と進化する医療慣行は、いくつかの高度なタイプのセットの開発につながりました。これらのバリエーションには、安全性、効率性、または特定の患者集団や条件に応えるための追加機能または修正が組み込まれています。
小児輸血セット
小児輸血セット 乳児、子供、新生児のユニークな要件を満たすように特別に設計されています。最も重要な違いは彼らにあります マイクロドリップチャンバー 、大人に使用されるマクロドリップセットと比較して、はるかに少ないドロップボリューム(通常60滴/mL)を提供します。この精度は、この脆弱な集団の重大なリスクである、体液の過負荷を避けるために、小規模で慎重に滴定された血液の量を投与するために重要です。さらに、これらのセットはしばしば機能します より小さなプライマリフィルター または、小児ケアで典型的な血液量の低下と輸血速度が遅いことを反映して、より小さく、より制御されたボリュームで使用されるように設計されています。
白血球還元フィルター(白血病フィルター)
白血球減少フィルター 、多くの場合、白血病フィルターまたは白血病セットと呼ばれ、輸血薬の重要な進歩です。
-
目的: これらのフィルターの主な目的はそうです 白血球(白血球)を除去する 血液製剤から。標準フィルターはより大きな凝集体を除去しますが、白血球の大部分を除去しません。輸血された血液中の白血球は、少数であっても、いくつかの副作用を媒介する可能性があります。
-
利点: 白血球の除去は、次のような重大な臨床上の利点を提供します。
-
熱性の非溶血性輸血反応の防止(FNHTRS): これらは、ドナー白血球から放出されたサイトカインまたはドナー白血球抗原に反応するレシピエント抗体によって引き起こされる一般的な輸血反応です。白血病は発生率を大幅に減らします。
-
サイトメガロウイルス(CMV)伝播のリスクを減らす: CMVは、白血球内に存在できるウイルスです。免疫不全患者(例:移植レシピエント、未熟児)の場合、CMVセーフ血液(CMV血清剤または白血病)は感染を防ぐために重要です。
-
HLA同種免疫の減少: 白血球に対するドナーのヒト白血球抗原(HLA)への繰り返しの曝露は、レシピエントに抗HLA抗体の形成につながり、将来の輸血と臓器移植を複雑にします。白血病はこのリスクを最小限に抑えます。
-
潜在的に減少する輸血関連の急性肺損傷(TRALI): メカニズムは複雑ですが、一部の研究では、白血病が重度で潜在的に致命的な輸血反応であるTRALIのリスクを減らす役割を果たす可能性があることを示唆しています。
-
-
タイプ:ベッドサイドとプレストレージ:
-
ベッドサイドの白髪: この方法では、白血球還元フィルターは輸血セットに直接統合され、輸血中に患者のベッドサイドで使用されます。これは歴史的に一般的でした。
-
貯蔵前の白髪: これは、より一般的で優先される方法です。血液は採血センターで白血病にされています 前に ストレージ。この方法は一般に、白血球の除去により効果的であり、貯蔵中のサイトカインの蓄積を潜在的に減少させ、医療提供者のベッドサイド手順を簡素化します。現在、ほとんどの先進国には、普遍的な貯蔵前の白刈りポリシーがあります。
-
血まみれのセット
血まみれのセット 輸液の前に血液製剤の温度を体温に近づけるために、血液温暖化装置と組み合わせて使用されます。
-
統合または組み合わせで使用: これらのセットは、血液暖かいデバイスに適合するように特別に設計されています(多くの場合、暖かいチューブを通過するチューブのコイル状のセグメントを特徴としています)、または専用の血液暖かいからすぐに標準輸血セットとして使用されます。
-
目的: 暖かい血液は、関与する状況で重要です 迅速で大規模な輸血 (例えば、外傷、主要な手術)または 低体温患者 。大量の冷血を急速に注入すると、患者の重度の低体温症につながり、凝固障害を悪化させ、心臓の不整脈のリスクを高め、回復を妨げる可能性があります。血液暖かいセットは、注入された血液が患者の体温の維持に貢献することを保証します。
高流量/迅速な輸血セット
高流量または迅速な輸血セット 血液製剤の非常に迅速な送達を要求する状況に特化しています。 外傷状況、手術室、または大規模な輸血プロトコル .
-
デザイン機能: これらのセットは、によって特徴付けられます より大きなボアチューブ そして時々 大きなドリップチャンバー または、流量を最大化するために、単純化されたフィルター設計(まだ必要なろ過を維持していますが)。それらは、重力だけでははるかに大きい速度で患者に血液を機械的に押し込むために、圧力注入装置でよく使用されます。
-
応用: 彼らの設計は、患者が激しく出血しているときに最も重要であり、即時の体積の蘇生と酸素を飼育する能力の回復が命を救うことであり、出産速度を優先します。
IV。行動と原則のメカニズム
輸血の一見単純な行為は、輸血が巧みに活用して安全で効果的な送達を確保するための物理的原則のブレンドに依存しています。
重力供給
標準的な輸血セットを介した血流を管理する最も基本的な原則は 重力供給 。ブラッドバッグは、患者の静脈内アクセスサイト(通常はIV極)よりも高い高さで吊り下げられています。この高さの違いは、静水圧勾配を作成します。重力の影響下で、バッグの中の体液(血液)は、それをチューブに押し下げて患者の静脈に押し込む圧力をかけます。高さの差が大きいほど、静水圧が大きくなり、したがって潜在的な流量が速くなります。この受動的な流れのメカニズムは単純で信頼性が高く、静脈内液と血液投与の基礎となっています。
流量規制
重力は動機を提供しますが、正確です 流量規制 血液が患者の状態と血液製剤タイプに適切な速度で投与されるようにするために重要です。この規制は、主にを通じて達成されます ローラークランプ or スライドクランプ チューブに。
-
ローラークランプメカニズム: ローラークランプは、柔軟なチューブを圧縮することにより機能します。クランプのハウジングに沿ってホイールを上下に転がすことにより、ユーザーはチューブの圧縮を徐々に増加または減少させることができます。
-
ローラーをロールアップします (ブラッドバッグに向かって)チューブの内腔を徐々に開き、抵抗性を低下させ、より多くの液体が流れるようになり、点滴速度が増加します。
-
ローラーを転がします (ブラッドバッグから離れて)チューブを徐々に収縮させ、抵抗を増加させ、流れを遅くします。完全に下に巻かれると、チューブを完全に閉塞し、フローを完全に停止します。この正確な圧縮により、1分あたりの希望のドロップ(GTT/min)または1時間あたりのミリリットル(ML/HR)が規定されているように、細かい調整が可能になります。
-
ろ過原則
濾過 すべての輸血セットの交渉不可能な安全機能です。ドリップチャンバー内のフィルター、および特殊な白血球減少フィルターは、異なる原則で動作します。
-
Macropore(標準)ろ過(170-200ミクロン): ドリップチャンバーで見つかった主要なフィルターは、 機械的除外 原理。定義された細孔サイズ(170〜200ミクロン)を備えたメッシュのような構造は、より大きな粒子を物理的にトラップします。これらの粒子には主に次のものが含まれます。
-
マイクロアグゲーション: 血液貯蔵中に形成された小さな塊は、白血球、血小板、フィブリンの変性で構成されています。
-
フィブリンストランド: 貯蔵された血液で形成される可能性のある不溶性タンパク質繊維。
-
塊: バッグに形成された可能性のある小さな血栓。これらの巨視的な汚染物質を除去することにより、このフィルターは患者の循環に入ることを防ぎ、そこで肺微小塞栓症、臓器損傷、または炎症反応を活性化する可能性があります。
-
-
白血球減少ろ過(マイクロポア/サブミクロンろ過): 白血球減少フィルター(通常は5ミクロン未満、しばしばサブミクロン)を使用して、より洗練された原理の組み合わせを使用して、標準フィルターがトラップできるものよりもはるかに小さい白血球を除去します。
-
機械的ふるい: フィルター媒体には、サイズと変形性に基づいて白血球を物理的に閉じ込める非常に小さな細孔が含まれています。
-
接着/吸着: これは重要なメカニズムです。フィルター材料(しばしば特別に処理されたポリマー繊維)には、血液が通過するときに白血球をフィルター繊維に接着させる表面特性(たとえば、電荷、親水性)があります。赤血球と血漿成分は、それほど付着性が低いため、通過します。
-
深さろ過: 平らなふるいの代わりに、これらのフィルターはしばしば、血液が流れる曲がりくねった3次元マトリックスを持ち、細胞を捕捉するための表面積と接触時間を増加させます。
-
これらの結合された原則により、患者に供給される血液が大きな粒子状物質から解放されるだけでなく、白血病の生成物の場合、白血球も大幅に枯渇し、それによってさまざまな輸血関連の合併症を軽減することが保証されます。
V.安全性とベストプラクティス
輸血に関連する固有のリスクは、厳しい安全プロトコルとベストプラクティスへの遵守を必要とします。その多くは、輸血セット自体の適切な使用と取り扱いを直接含みます。患者の安全性を確保することが最重要であり、次の原則が血液製剤の安全な投与を導きます。
殺菌
すべての輸血セットは製造され、 滅菌、使い捨てデバイス 。これは交渉不可能な要件です。通常、エチレンオキシドガスやガンマ照射などの方法を通じて達成される滅菌は、すべての微生物を排除し、輸血中の患者の血流への細菌、ウイルス、または真菌の導入を防ぎます。医療提供者は、使用する前に滅菌パッケージの完全性を常に検証し、妥協または期限切れになっていると思われるセットを破棄する必要があります。
使い捨て
「使い捨て」の指定が重要です。輸血セットが設計されています 1人の患者での1回限りの使用 。セットを再利用しても、それを掃除または滅菌しようとした後でも、完全な無菌性を保証することが不可能であり、残留血液または汚染物質の可能性があるため、重度の感染症、相互汚染、または副作用につながる可能性があるため、厳密に禁止されています。輸血が完了した後、またはセットが侵害された場合は、生体hazの廃棄物として適切に廃棄する必要があります。
フィルターポアサイズの重要性
存在と特定 フィルターの細孔サイズ 輸血セット内は、患者の安全性の基本です。説明したように、標準の170-200ミクロンフィルターは、血液貯蔵中に形成される大きな血栓と凝集体を除去するために不可欠です。適切なフィルターを使用せずにセット、または破損したフィルターを使用しているセットを使用して、患者を肺微小塞栓症やその他の循環合併症のリスクに直接さらします。白血球の枯渇を必要とする特定の臨床状況では、免疫学的に媒介された反応と病原体伝達を防ぐために、白血球還元フィルターの正確なサブミクロン細孔サイズと吸着特性が同様に重要です。意図した血液製剤と患者のニーズのために、正しいタイプのフィルターが存在することを常に確認してください。
空気塞栓症の予防
an 空気塞栓症 - 血流への空気の侵入 - 輸血を含む静脈内注入の潜在的に致命的な合併症です。適切な手法と相まって、輸血セットの設計は、その予防において重要です。
-
適切なプライミング: セットを患者に接続する前に、血液製剤(または生理食塩水が洗い流している場合)を許可してチューブを完全に満たし、すべての空気を排出することにより、細心の注意を払って「プライミング」しなければなりません。これには、ドリップチャンバーを反転させてフィルターを満たし、チャンバーを静かに絞って適切に充填し、クランプをゆっくりと開き、すべての気泡が遠位端から追放されるまでチューブの全長を通り抜けることができます。
-
安全な接続: すべての接続(ブラッドバッグへのスパイク、IVカテーテルへのLuerロック)を確保することは緊密で、安全であるため、空気がシステムに同行するのを防ぎます。
-
ドリップチャンバーの監視: エアトラップとしてのドリップチャンバーの機能も、その重要性を強調しています。輸血中に定期的に監視する必要があります。
反応の監視
輸血セット自体は配信デバイスですが、その適切な機能は輸血プロセスの全体的な安全性に不可欠です。 副作用の警戒監視 。セットの誤動作(たとえば、ねじれたチューブ、閉塞、並んで空気など)は、流れを妨害し、バイタルサインの観察または反応の開始を遅らせることができます。医療専門家は、輸血中および輸血の直後に輸血反応の兆候(たとえば、発熱、悪寒、発疹、呼吸困難、痛み)を患者に継続的に観察しなければなりません。
適切なプライミング技術
空気塞栓症の下で述べたように、 適切なプライミング技術 基礎です。これには次のことが含まれます。
-
ブラッドバッグをスピッピングする前に、すべてのクランプを閉じます。
-
血の袋を安全にスパイクします。
-
ドリップチャンバーを絞り、推奨レベル(通常は中途半端)に満たします。
-
ローラークランプをゆっくりと開けて、血液がチューブを通過することを可能にし、すべての空気を完全に除去します。
-
ドリップチャンバー内のフィルターが完全に浸漬されていることを確認して、空気のトラッピングを防ぎます。プライミングの失敗は、空気を正しく導入し、深刻な患者の害につながる可能性があります。
さまざまな血液成分との互換性
最後に、それを理解することが不可欠です 異なる血液成分との輸血セットの互換性 。標準の輸血セットは、すべての主要な血液成分で使用するために設計されています。
-
満員の赤血球(PRBC): 最も一般的に導入されたコンポーネントは、標準セットを容易に流れます。
-
新鮮な冷凍血漿(FFP): 解凍すると、プラズマは標準セットを介してうまく導入します。
-
血小板: 血小板は繊細ですが、170〜200ミクロンのフィルターを備えた標準セットが一般的に適しています。一部の血小板製品は、特定の血小板フィルターの恩恵を受ける可能性がありますが、これはベッドサイドではあまり一般的ではありません。
-
cryprecipitate: このコンポーネントは、標準セットも流れます。
ただし、特定のコンポーネントまたは臨床的状況は、前述の特殊なセットを保証する場合があります(たとえば、白血病フィルターを必要とする白血病の製品、または高流量セットを必要とする迅速な注入)。重大なことに、 通常の生理食塩水以外の薬や溶液(0.9%NaCl)は、具体的に承認され、互換性があることが示されない限り、血液と同じ線を介して注入する必要はありません 、多くの薬物と溶液(例えば、デキストロース溶液、リンガーの乳酸)がチューブ内の血液産物の溶血または凝固を引き起こす可能性があるため。
vi。輸血セットに関連する合併症(間接的に)
最新の輸血セットは優先事項として安全性を持って設計されていますが、その不適切な使用、製造欠陥、または固有の制限は、間接的にさまざまな合併症につながる可能性があります。これらの問題は、多くの場合、細部への細心の注意と確立されたプロトコルへの順守を通じて予防可能です。
セット内の閉塞/凝固
輸血セットで遭遇する最も一般的な合併症の1つは、 チューブまたはフィルター内の閉塞または凝固 。これは、いくつかの要因のために発生する可能性があります。
-
注入率が遅い: 血液があまりにもゆっくりと、特に粘性のある赤血球が詰め込まれている場合、チューブに時間がかかりすぎて凝固し始める可能性があります。
-
不十分なプライミング: 残留気泡または不十分なフラッシングは、血流が停滞または乱流のある領域を作成し、血栓層を促進する可能性があります。
-
不適切なフラッシング: 特定の処置の前後に通常の生理食塩水でラインを洗い流しないこと(たとえば、Yサイトを介した投薬投与)は、残留血液凝固につながる可能性があります。
-
互換性のないソリューションの混合: 互換性のない溶液や薬(例えば、デキストロース溶液、リンガーの乳酸など)を血液系統に注入すると、赤血球の凝集または溶血を引き起こし、フィルターまたはチューブをブロックする凝固につながる可能性があります。
-
フィルターオーバーロード: 高度に凝固したまたは凝集した血液産物(理想的には検出され、輸送されない)のまれな場合、フィルターは圧倒され、完全にブロックされる可能性があります。
-
ねじれたチューブ: チューブの物理的なねじれは流れを妨げ、血液を停滞させ、閉塞の近位に凝固させます。
ブロックされたセットは、血流の停止、重要な輸血の遅延、および現在のセットの中止と新しいものへの交換が必要であり、貴重な血液製品を無駄にすることにつながります。
感染リスク(無菌的に処理されていない場合)
輸血セットは無菌で供給されており、一時使用のために設計されていますが、固有のものがあります 感染リスクは無菌的に処理されない場合 。セット自体は不妊ですが、さまざまな段階で汚染が発生する可能性があります。
-
侵害されたパッケージ: 滅菌パッケージが引き裂かれたり、濡れたり、その他の方法で損傷したりする場合、セットの不妊は保証できず、廃棄する必要があります。
-
不適切な無菌技術: セットアップ中、血液袋をスパイクし、チューブをプライミングし、IVカテーテルに接続し、Yサイトにアクセスすると、無菌技術の違反は微生物を導入できます。セットの滅菌部分に触れるか、非滅菌表面に接触できるようにすると、病原体が直接導入されます。
-
長期にわたる時間: 直接的な問題ではありませんが、推奨されるガイドラインを超えた単一セットの長期使用(たとえば、血液の場合は4時間以内、または施設の方針に応じて2〜4単位のPRBCSの後には)が、汚染が発生した場合、流体経路内の細菌成長のリスクを高めます。
-
汚染されたYサイトアクセス: アクセスする前にYサイト注入ポートを不適切に塗りつぶすことで、皮膚の植物相または環境細菌をラインに導入できます。
このような違反は、カテーテル関連の血液流施設感染症(CRBS)またはより深刻に輸血された血液自体の細菌汚染を引き起こし、敗血症性輸血反応を引き起こし、生命を脅かす可能性があります。
空気塞栓症
安全セクションで強調されているように、 空気塞栓症 輸血セットの適切な取り扱いに直接関連する深刻な潜在的な合併症のままです。
-
不完全なプライミング: 最も一般的な原因は、患者に接続する前にチューブからすべての空気を完全にパージすることができないことです。小さな泡は、取り外さないと、より多くの大量の空気に合体する可能性があります。
-
切断されたチューブ: IVカテーテルからの輸血セットの偶発的な切断は、IVラインが特許であり、患者の腕が上昇している間、特に胸腔内圧が負になる場合(例えば、インスピレーション中)、空気を静脈に抑えることができます。
-
空のブラッドバッグ: ラインを固定せずに完全に乾燥させる血液袋を走らせると、空のバッグからの空気がチューブに入ることができます。
-
接続不良: ゆるいルアーロックの接続またはチューブの亀裂は、まれではありますが、潜在的にエアイングレスを可能にする可能性があります。
空気塞栓症の重症度は、空気の量と侵入速度に依存します。少量は無症候性かもしれませんが、右心室にエアロックを形成し、肺の血流を妨害することにより、突然の息切れ、胸痛、チアノーシス、低血圧、さらには心停止さえも大量に発生する可能性があります。これを防ぐには、警戒している観察、安全な接続、および細心のプライミングが不可欠です。
vii。革新と将来の傾向
輸血薬の分野は、患者の安全性を高め、血液製品の利用を最適化し、効率を向上させたいという欲求に駆られ、継続的に進化しています。輸血セットのコア設計は数十年にわたってほぼ一貫していますが、重要なイノベーションが出現しており、将来の傾向はますます賢く、統合された、患者中心のシステムを指します。
統合されたスマートシステム
最も重要な傾向は、の開発と統合です スマートシステム これにより、自動化、データキャプチャ、リアルタイムの監視が直接ケアのポイントになります。これらのシステムはしばしば関係します:
-
バーコードテクノロジーとRFID: 患者リストバンド、ブラッドバッグ、輸血セットに2Dバーコードの統合、 無線周波数識別(RFID)タグ 、複数のチェックポイントで自動検証を可能にします。ハンドヘルドスキャナーまたはRFIDリーダーは、ベッドサイドで「右患者、右血液製品」を確認し、患者の識別とクロスマッチングの人為的エラーを大幅に減らします。これにより、献血から輸血への血液製剤のシームレスな追跡も可能になり、血化のトレーサビリティが向上します。
-
自動検証とドキュメント: Smart Systemsは、輸血プロトコルを通じて臨床医を電子的に導き、重要な標識チェックを促し、輸血プロセスのすべてのステップを自動的に文書化できます。これにより、手動のチャート化エラーが削減され、病院の方針の順守が保証され、監査と品質改善のための包括的な電子記録が提供されます。
-
リアルタイム監視: 将来のセットには、血流量を継続的に監視したり、気泡を検出したり、血液特性の微妙な変化を検出したりするマイクロセンサーを組み込むことができます(たとえば、反応を示す温度変化など)。このデータは、電子健康記録(EHRS)にワイヤレスで送信され、医療提供者に潜在的な問題をすぐに警告することができます。
改善されたろ過技術
白血球減少フィルターは大きな進歩でしたが、研究はろ過技術の改良を続けています。
-
白血球減少の強化: フィルター材料と細孔設計のさらなる改善は、さらに効率的で一貫した白血球除去を目指し、残留炎症性メディエーターを潜在的に減少させ、FNHTRおよびその他の免疫媒介合併症のリスクをさらに最小限に抑えることを目的としています。
-
病原体還元フィルター: 白血球を超えて、進行中の研究では、ベッドサイドで直接、より広範な病原体(細菌、ウイルス、寄生虫)を除去または不活性化できるフィルターを探求します。血液製剤の病原体の不活性化技術は通常行われますが 前に 血液中心の保管、堅牢なベッドサイドろ過溶液は、特に新たな感染性の脅威のために、追加の安全性の層を提供する可能性があります。
-
ユニバーサルフィルター: 輸血細胞の完全性と機能を維持しながら、より幅広い範囲の不要なコンポーネント(例:微小凝集、活性化された血小板、特定の炎症性サイトカインなど)を効果的に除去できる、より汎用性の高いフィルターの開発は、積極的な調査の領域です。
安全機能の強化
スマートシステムの統合を超えて、セット自体の物理的強化は継続的に開発されています。
-
アンチキンクと閉塞障害のデザイン: キンキングや崩壊に対してさらに耐性のある新しいチューブ材料と設計が、途切れない流れを確保することが調査されています。いくつかの概念には、閉塞が検出された場合にアラームを与える統合フローセンサーが含まれます。
-
高度な針を含まないコネクタ: 針のないアクセスポートの継続的なイノベーションは、デッドスペースの最小化、細菌の侵入の防止、および医療専門家の使いやすさの改善に焦点を当てています。
-
閉鎖システムの血液サンプリング: システムを外部環境にさらさずに輸血ラインから直接血液サンプリングを可能にするシステムは、汚染のリスクと血液の浪費をさらに減らします。
-
統合温暖化要素: 別々の血液ウォーマーは一般的ですが、将来の設計では、輸血セット内のよりコンパクト、使い捨て、または統合された温暖化要素さえも見られる場合があります。
よりコンパクトでユーザーフレンドリーなデザイン
忙しい臨床環境での効率と使いやすさの推進は、次のようにつながります。
-
小型化: 輸血を行うための努力は、特に野外での使用のために、よりコンパクトで軽量で、扱いやすくなります(たとえば、軍事医学、救急医療サービス)。
-
簡略化されたプライミングメカニズム: プライミングプロセスを簡素化または自動化する設計を行い、空気塞栓症の可能性をさらに減らし、ワークフローを改善します。
-
人間工学に基づいた強化: クランプ、スパイク、コネクタの設計の改善により、ユーザーエラーがより直感的であり、ヘルスケアプロバイダーの全体的なユーザーエクスペリエンスが向上します。
これらの革新は、輸血セットが導管だけでなく、患者ケアの最高レベルの安全性、精度、効率を確保する積極的な参加者である未来を強調しています。
viii。結論
輸血セット 、多くの場合、プラスチックチューブのシンプルな部分として認識されていることは、実際には洗練された不可欠な医療機器です。何世紀も前の初歩的な始まりから、今日の高度に設計され、不毛で、しばしば「スマートな」システムまで、その進化は輸血医療自体の進歩を反映しています。
このデバイスは、特異で生命維持の目的を果たします。これは、ドナーからレシピエントに血液成分と血液成分を安全かつ効率的に伝達することです。から、すべてのコンポーネント スパイク そして ドリップチャンバー その不可欠で フィルター 、に チューブ そして クランプ 、制御された流れを確保し、有害な粒子状物質と空気の通過を防ぐために細心の注意を払って設計されています。そのような特殊なセット 小児患者 、 白血球減少 、 血液温暖化 、 そして 迅速な輸血 、このコアテクノロジーの多様な臨床ニーズと厳しい安全要件に対する適応性を強調します。
輸血セットの継続的なイノベーションは、傾向が傾いています 統合されたスマートシステム 、 改善されたろ過 、 そして 安全機能の強化 、患者の幸福に対する継続的なコミットメントを強調しています。これらの将来の進歩は、さらに精度を高め、人為的エラーを減らし、潜在的な合併症に対する積極的なアプローチを約束します。
最終的に、輸血セットは単なる導管以上のものです。それはケアチェーンの重要なリンクです 無数の命を救います 毎日、外傷、慢性疾患、複雑な医療処置を通じて患者を支援します。その役割は、しばしば舞台裏では、現代のヘルスケアにとって絶対に基本的なままであり、生命を与える寄付と困っている患者との間のギャップを埋めます。
-